A variação sazonal, com predominância nos meses de inverno, foi encontrada na maioria dos estudos relacionados ao sangramento nasal (também conhecido como epistaxe).
Fatores principais
Entre os principais fatores que influenciam a sua ocorrência estão: aumento do número de casos de infecções das vias áreas superiores, rinite alérgica e alterações na mucosa associados às flutuações de temperatura e umidade.
Baixo teor de umidade no ar ambiente pode resultar em secura e irritação das mucosas. Esse fator é comum nos meses de inverno e nos locais com aquecimento central, sem umidificadores.
A vermelhidão da mucosa do nariz, que acompanha a rinite alérgica ou viral, pode propiciar pequenos traumas, levando ao sangramento.
O que fazer na hora do sangramento?
Sangramentos nasais são comuns, mas nem sempre graves. As principais causas são exposição ao ar seco e manipular o interior do nariz.
Se o nariz começar a sangrar, o principal é saber como proceder. A maioria dos casos cessa espontaneamente. E como saber se é sério ou não? Quando procurar o hospital?
Você deve procurar um médico se o sangramento:
- ocorrer em grande quantidade, causando dificuldade de respirar
- lhe deixar muito pálido, cansado ou com confusão mental
- não cessar, mesmo com as medidas realizadas em casa
- acontecer logo após uma cirurgia do nariz,
- acontecer se você tem, sabidamente, alguma lesão intranasal
- vier acompanhado de outros sintomas, como dor no peito
- acontecer após algum trauma, como ser atingido na face
- não parar e você fizer uso de algum anticoagulante ou antiagregante plaquetário.
Como evitar?
- use um umidificador no quarto
- deixe sempre a mucosa nasal úmida, através de sprays nasais/soro fisiológico
- tome cuidado ao manipular seu nariz, para evitar pequenos traumas, que podem levar a um sangramento.
Qual o tratamento?
Algumas medidas podem ser realizadas em casa, no momento do sangramento:

- Assoe o nariz. Isso pode aumentar o sangramento num primeiro momento, não se assuste!
- Fique sentado ou em pé com a cabeça inclinada para frente. NÃO deite ou coloque a cabeça para trás!
- Aperte suas narinas por alguns segundos (na ponta do nariz)
- Fique pressionando seu nariz, com papel descartável, por alguns minutos (respire pela boca)
- Se o sangramento persistir, repita os passos. Se mesmo assim não parar de sangrar, procure o pronto atendimento.
Fonte: Fernanda D. Giglio Petreche e Juliana A. Soares, disponível em https://www.einstein.br/noticias/noticia/qual-a-relacao-do-sangramento-nasal-com-o-tempo-seco
Saiba mais:
| Epistaxe: diagnóstico e tratamento |
| Eduardo Macoto Kosugi |
| Leonardo HigaNakao |
| José Arruda Mendes Neto |
| Bruno Borges C. Barros |
| Luiz Carlos Gregório |
| Trabalho realizado no Setor de Rinologia do Departamento de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço da Escola Paulista de Medicina – Universidade Federal de São Paulo. |
| RESUMO
A epistaxe é a principal urgência otorrinolaringológica, com grande incidência e impacto social, porém a grande maioria dos episódios é autolimitada. A característica principal da vascularização nasal é a presença de anastomoses entre os sistemas carotídeos externo e interno, que determinam correlação clínico-anatômica, que devem ser consideradas na investigação diagnóstica e conduta terapêutica da epistaxe. O objetivo deste artigo é revisar os principais pontos do diagnóstico e do tratamento da epistaxe. INTRODUÇÃO Epistaxe (do grego, epi = sobre e stag = gotejar) é uma alteração da hemostasia nasal. Trata-se da mais frequente urgência otorrinolaringológica apresentando prevalência entre 10% e 12%(1). Estima-se que cerca de 60% das pessoas no mundo apresentaram ou apresentarão epistaxe ao menos uma vez na vida, sendo que a grande maioria dos episódios é autolimitada, não necessitando intervenção médica. Apenas 6% dos episódios de epistaxe necessitam auxílio médico para conter o sangramento e, destes, somente 1% necessita internação hospitalar(1-3). Mesmo assim, cerca de 4% dos casos atendidos em serviços de alta complexidade de urgência e emergência são epistaxes, representando a principal causa de sangramento e um dos dez diagnósticos mais comuns em urgência e emergência otorrinolaringológica(4). Ocorre variação sazonal e etária. Há maior incidência em meses frios e secos(2-5). Mesmo em uma cidade sem estações do ano bem definidas, como São Paulo, percebe-se que há sazonalidade na epistaxe, com predomínio no outono e inverno, tanto dos casos leves, de fácil tratamento, como os graves, com necessidade de tratamento mais agressivo( 4,7). Além disso, existem dois picos de prevalência de idade para a epistaxe: um antes dos 10 anos e outro após 35 anos(3). Porém, existem diferenças clínico- -anatômicas entre estes picos, já que os episódios na infância costumam ser mais brandos e os raros casos graves são bem mais comuns em idosos(2,7). CONSIDERAÇÕES ANATÔMICAS
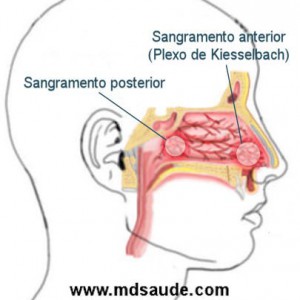
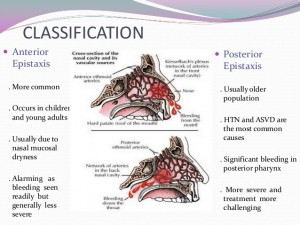
A vascularização nasal tem como principais características o suprimento de dois sistemas vasculares (carotídeo externo e interno) e as múltiplas anastomoses existentes entre estes sistemas na mucosa nasal (2,5,6). O sistema da artéria carótida externa é o principal responsável pelo fluxo sanguíneo no nariz, via artéria maxilar, que entra na fossa pterigopalatina e termina como artéria esfenopalatina, e da artéria facial, que dá o ramo labial superior que penetra na cavidade nasal e se distribui na parte anterior do nariz (2). A artéria esfenopalatina, tipicamente, divide-se em dois ramos após passar para a cavidade nasal via forame esfenopalatino, mas pode dividir-se em três ou mais(2,8). Além disso, a divisão da artéria esfenopalatina pode ocorrer antes do forame esfenopalatino, ainda na fossa pterigopalatina(2,8). Os dois ramos mais comuns da artéria esfenopalatina são: a artéria septal, que irriga o septo posteriormente, e a artéria nasal lateral posterior, que irriga a concha média e inferior posteriormente(2). O sistema da carótida interna origina a artéria oftálmica, que entra na órbita com o nervo óptico, cujos ramos terminais são as artérias etmoidais anteriores e posteriores. A artéria etmoidal anterior é mais calibrosa que a posterior e é responsável pela irrigação do terço anterior da parede lateral e superior do nariz. Já a artéria etmoidal posterior irriga a área da concha superior e zona correspondente no septo(2). Um dos principais pontos de anastomose do sistema carotídeo interno e externo se faz na região anterior do septo ou área de Little, e é chamada de Plexo de Kiesselbach (8,9). O plexo de Kiesselbach não forma uma rede vascular randômica, e sim um triângulo anastomótico arterial consistente com suprimento vascular constante(2). O vértice superior do triângulo recebe suprimento da artéria etmoidal anterior; o vértice anterior, da artéria labial superior e o vértice posterior, da artéria septal(9). CORRELAÇÃO CLÍNICO-ANATÔMICA Do ponto de vista anatômico, a epistaxe pode ser classificada em anterior e posterior, de acordo com a origem do sangramento na cavidade nasal (1,6). Entre 90% e 95% dos sangramentos são classificados como anteriores, principalmente da área de Little (3,6). Além de mais frequentes, os sangramentos anteriores costumam ser autolimitados, menos graves e ainda facilmente conduzidos pelo médico. As epistaxes posteriores são clinicamente distintas das anteriores, pois são mais raras, costumam ter prognóstico mais grave e apresentam pico de prevalência em idosos (3,7). A região mais acometida é a parte posterior da parede nasal lateral, relacionada com os vasos do forame esfenopalatino, que são os mais calibrosos da cavidade nasal(3). Devido às diferenças clínicas apresentadas entre os sangramentos anteriores e posteriores, é correto afirmar que há correlação clínico-anatômica na epistaxe(2-6). ETIOLOGIA
Fatores locais Traumatismos: o trauma digital, isto é, o hábito de colocar o dedo no nariz, é o maior responsável pelos sangramentos nasais, principalmente em crianças. A rinite alérgica tem papel importante neste quadro, pois atua como fator desencadeante da manipulação digital devido ao prurido nasal que ela provoca. Em pacientes hospitalizados, o uso de sondas nasogástricas ou nasoenterais é causa comum de epistaxe pelo trauma durante a introdução. A fratura de face mais frequente ocorre no nariz (50% dos traumas), pela sua localização e projeção, constituindo importante causa de epistaxe. Uma situação grave, porém rara, é o sangramento decorrente de aneurismas ou pseudoaneurismas da artéria carótida interna em pacientes com história de traumatismo cranioencefálico (2,3,5).
Alterações anatômicas: o desvio septal é uma variação anatômica comum, porém seu papel na etiologia da epistaxe é incerta. Provavelmente,o desvio septal causa turbulência do fluxo aéreo, que leva ao ressecamento da mucosa, que facilita o sangramento(2,5). As perfurações septais podem promover o mesmo mecanismo de turbulência e ressecamento de mucosa, levando à epistaxe também(3). Inflamação: a epistaxe pode ocorrer devido à inflamação da mucosa nasal, seja por causas alérgicas ou infecciosas, agudas ou crônicas (alergia, resfriado comum, vestibulite, rinossinusites). Outras doenças de características específicas como a granulomatose de Wegener e o granuloma letal de linha média também são causas de epistaxe (5). Corpos estranhos: ocorre geralmente em crianças ou indivíduos com distúrbios mentais. O corpo estranho nasal pode causar rinorreia purulenta fétida unilateral com epistaxe(5). Remoção simples e lavagem com solução isotônica são as medidas mais indicadas. Cirurgias nasais: a hemorragia nasal é a mais frequente complicação das cirurgias de nariz, geralmente ocorrendo na primeira semana de pós-operatório (com ocorrência em até 30 dias após o procedimento). Os procedimentos mais associados a sangramentos no pós- -operatório são as turbinectomias (0,9% a 8,9%)(5). Tumores: tumores nasais, dos seios paranasais e da rinofaringe, podem apresentar sangramentos exteriorizados pela cavidade nasal. O angiofibroma nasofaríngeo juvenil se destaca por acometer adolescentes e adultos jovens, do sexo masculino, com queixas de obstrução nasal e epistaxes recorrentes. Os tumores malignos mais frequentes na cavidade nasal são os carcinomas espinocelulares que habitualmente se manifestam com sangramento nasal e obstrução nasal unilateral (5). Fatores sistêmicos Drogas: os anti-inflamatórios não esteroidais (AINE) e o ácido acetilsalicílico (AAS) são as medicações mais associadas à epistaxe, por inibir a agregação plaquetária. Já os anticoagulantes (warfarina, enoxaparina, heparina) podem induzir ao sangramento pela inibição da síntese de fatores de coagulação ligados a vitamina K. Outras substâncias também podem inibir a agregação plaquetária, como alho, ginkgo biloba e ginseng (os 3 Gs, em inglês) (2). Hipertensão: o papel da hipertensão arterial sistêmica (HAS) é discutível e nenhuma associação clara foi estabelecida como fator isolado na epistaxe (2). Um estudo transversal populacional não mostrou associação entre HAS e epistaxe, enquanto num estudo prospectivo em pacientes hipertensos que apresentaram epistaxe a incidência da epistaxe não esteve relacionada com a gravidade da HAS. Em contraste, outros estudos mostraram pressões arteriais elevadas nos pacientes com epistaxe (3). No momento da epistaxe, a pressão arterial mais elevada pode não ser a causa, mas consequência da epistaxe, já que o quadro costuma gerar grande ansiedade nos pacientes (5). Apesar de não haver certeza absoluta da HAS como causa de epistaxe, é sabido que níveis pressóricos elevados dificultam o controle do sangramento(2). Coagulopatias: pacientes com doenças hereditárias como as hemofilias, von Willebrand e trombocitopenias frequentemente apresentam epistaxes. Doença renal crônica com necessidade de hemodiálise é fator de risco para epistaxe, devido à menor agregação plaquetária induzida pela doença, além do uso de heparina para a diálise(5). Coagulopatias decorrentes de insuficiência hepática e síndromes paraneoplásicas também podem cursar com epistaxe(5). Vasculopatias: a telangectasia hemorrágica hereditária (doença de Rendu-Osler- Weber) é uma doença autossômica dominante que cursa com epistaxes(2-5). Nesta doença, as paredes dos vasos são anormais com degenerações focais do endotélio, resultando em telangectasias e malformações arteriovenosas, que promovem episódios recorrentes de epistaxe(2,5). DIAGNÓSTICO Por tratar-se de um quadro de urgência ou até emergência, o atendimento ao paciente com epistaxe acaba sobrepondo diagnóstico e tratamento. A preocupação inicial na avaliação da epistaxe é verificar a via aérea e a estabilidade hemodinâmica (2,3).
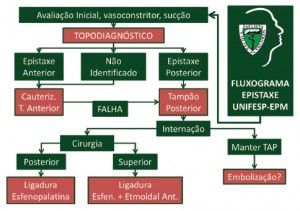
A anamnese deve ser sucinta, com especial atenção para lateralidade, duração, frequência e gravidade do sangramento. A quantidade do sangramento é muito difícil de ser quantificada. Devemos ater-nos, neste caso, à repercussão hemodinâmica provocada pela epistaxe. É importante tentar identificar a etiologia, questionando o uso de AAS, AINE ou anticoagulantes, histórico de trauma, presença de doenças nasais, hepatopatias, coagulopatias, vasculopatias e HAS. Obstrução nasal ipsilateral ao sangramento pode sugerir neoplasia nasal. Se o sangramento for pós-trauma, investigar outras lesões associadas(2,3). No exame físico devemos verificar, inicialmente, o estado geral do paciente, com especial preocupação com a permeabilidade de via aérea e estabilidade hemodinâmica. Então, devemos tentar identificar o ponto do sangramento, o que nem sempre é de fácil realização. Topodiagnóstico é a palavra-chave no manejo das epistaxes, devido à grande quantidade de vasos dos dois sistemas carotídeos e intensa anastomose entre eles. Iluminação adequada, com utilização de uma boa fonte de luz frontal, é fundamental. Devemos efetuar sucção cuidadosa dos coágulos da cavidade nasal, assim como efetuar vasoconstrição da mucosa com cotonoides embebidos em solução de adrenalina ou outro vasoconstritor, associado ou não a algum anestésico (lidocaína ou neotutocaína). A rinoscopia anterior pode identificar epistaxes anteriores (área de Little), que são as mais frequentes (80% a 90% dos casos). Porém, o uso do endoscópio nasal é muito importante para as epistaxes posteriores (parede nasal lateral, região superior e posterior do nariz), além de identificar alterações anatômicas, tumores nasais, corpos estranhos e telangectasias(2,3). Os quadros leves, facilmente controlados, não necessitam investigação adicional de urgência. Pacientes com episódios mais graves necessitam avaliação hematimétrica com tipagem sanguínea para possível necessidade de transfusão e coagulograma completo. Dependendo da suspeita clínica, avaliação renal ou hepática pode ser solicitada. Em suspeita de neoplasia nasal, a tomografia computadorizada e/ou ressonância magnética são de grande valia. CONDUTA Medidas iniciais O tratamento pode variar de acordo com a gravidade e localização do sangramento. Mas a experiência do médico é fundamental na tomada de conduta, principalmente nos casos mais graves(2). O ABC básico é sempre a avaliação inicial. Garantir a via aérea com intubação orotraqueal ou traqueostomia pode ser necessário nos casos de choque hemorrágico. Oxigenação é importante principalmente nos cardiopatas. Acesso venoso calibroso é fundamental nos pacientes com sangramento ativo intenso. Ao puncionar a veia, colhe-se sangue para hemograma, coagulograma e tipagem sanguínea e se inicia hidratação vigorosa quando há repercussão hemodinâmica( 5). Sempre que possível, manter o paciente sentado, para evitar deglutição de coágulos(3). Aspiração nasal cuidadosa dos coágulos melhora bastante a visualização da cavidade nasal, mas é fundamental a utilização de cotonoides embebidos em soluções tópicas vasoconstritoras (adrenalina 1:100.000, fenilefrina 1% ou oximetazolina 0,05%) associadas a anestésicos (lidocaína 2% ou neotutocaína 2%)(2). O paciente com epistaxe costuma estar extremamente ansioso, com hipertensão arterial secundária à ansiedade, o que piora o sangramento. Manter a calma e tentar acalmar o paciente são ações necessárias. Compressas geladas sobre o dorso nasal auxiliam, pois têm efeito vasoconstritor(5). Compressão digital com o polegar e o indicador se constitui na primeira medida a ser tomada, enquanto outras medidas são preparadas. Ao menos cinco minutos de compressão devem ser efetuadas para tentativa de hemostasia(2,5). Cauterização nasal A cauterização nasal pode ser usada para tratamento de sangramentos anteriores quando o ponto de sangramento é visível pela rinoscopia anterior. Porém, com o uso do endoscópio nasal, sangramentos posteriores também podem ser abordados com a cauterização. A cauterização pode ser química, com ácido tricloroacético ou nitrato de prata, ou elétrica, com eletrocautério mono ou bipolar. E sempre se faz necessário o uso das soluções anestésicas-vasoconstritoras(2,5). A cauterização química costuma ser realizada com ácido tricloroacético a 80%. Após anestesia e vasoconstrição local com cotonoides embebidos em solução apropriada, identifica-se o ponto sangrante, geralmente pela rinoscopia anterior, e se aplica algodão embebido no ácido. A cauterização química deve ser utilizada para sangramentos de pequena intensidade, já que nos sangramentos mais graves o fluxo do sangue acaba por “lavar” o ácido aplicado, antes de sua ação efetiva. Costuma-se cauterizar uma pequena área ao redor do ponto sangrante inicialmente, caminhando-se em direção centrípeta. Devemos resistir à tentação de cauterizar grandes áreas do septo ou cauterizar seguidas vezes um mesmo ponto ou, ainda, cauterizar uma mesma região dos dois lados do septo, sob risco de perfuração septal(2,5). A cauterização elétrica pode ser feita via rinoscopia anterior ou endoscopia nasal, portanto pode ser utilizada em sangramentos posteriores. Além disso, ela é eficaz em sangramentos mais graves, diferentemente da cauterização química. Nesses casos, devemos injetar anestésicos locais na mucosa nasal bilateralmente, devido à corrente elétrica ser transmitida pelo septo para o outro lado. A cauterização pode ser realizada com eletrocautério mono ou bipolar ou, ainda, com aspiradores-coaguladores. Estes últimos facilitam a identificação do ponto sangrante e controle de hemostasia. Novamente, evitar cauterização excessiva bilateral na mesma região do septo, sob risco de perfuração(2,5). Tamponamento nasal anterior Tamponamento nasal se faz necessário quando as medidas locais não obtêm sucesso em controlar o sangramento, porém o tamponamento é um procedimento desconfortável e pode ter complicações graves, principalmente os posteriores. Realizamos o tamponamento anterior quando conseguimos visualizar o sangramento em região anterior do nariz. Na prática, pode-se tentar o tamponamento anterior mesmo nos casos em que não se visualiza o ponto de sangramento. O tamponamento anterior clássico é realizado com gaze embebida em vaselina, posicionada na cavidade nasal até realizar pressão suficiente para tamponar o sangramento. As gazes devem ser posicionadas da região posterior e superior do nariz até chegar à região anterior, de maneira ordenada de modo a preencher completamente a fossa nasal. É uma técnica que exige treinamento do médico e pode ser traumático para o paciente. Uma alternativa mais simples em casos de sangramento restrito à região anterior é a utilização do tampão “dedo de luva”. Um dedo de luva cortado é preenchido com 1,5 a 2 gazes, ancorado com um fio, lubrificado com vaselina e inserido na fossa nasal(5,6). Vários tipos de tampões nasais industrializados foram desenvolvidos: absorvíveis, não absorvíveis, anteriores, posteriores. Dentre os absorvíveis, temos a celulose oxidada (Surgicel®) e a espuma de gelatina (Gelfoam®), que estimulam a agregração plaquetária e estimulam a cicatrização. Dentre os não absorvíveis, temos uma infinidade de balões infláveis, esponjas de carboximetilcelulose, dentre outros(2). Estudos comparando os tampões tradicionais com os industrializados não mostraram diferença na eficácia e desconforto ao paciente, exceção feita aos balões, que são desinsuflados para remoção, possibilitando uma retirada relativamente atraumática(6). Tamponamento ântero-posterior As epistaxes posteriores são mais raras, porém mais graves do que as anteriores. O alto fluxo de sangramento combinado à localização posterior faz com que a identificação do ponto de sangramento seja muito difícil na sala de emergência. Nas epistaxes sabidamente posteriores, ou na falha do tamponamento anterior, devemos utilizar o tamponamento posterior (ou também chamado de ântero-posterior). O tamponamento posterior clássico é ainda mais difícil de ser realizado. Após passar uma sonda em cada narina e recuperá-la pela boca, ancoramos um chumaço de gaze com três fios grossos e amarramos os dois fios dos cantos nas sondas. Puxamos a sonda de volta pelas narinas, puxando assim os fios e, consequentemente, o chumaço de gaze, até ancorá-lo na rinofaringe. O terceiro fio é exteriorizado pela boca e servirá para retirar o tampão. Ancoramos os dois fios que passaram pelas narinas na parte anterior do nariz, e preenchemos as fossas nasais com gaze (tampão anterior). Como alternativa mais rápida e menos traumática, podemos passar uma sonda Foley® na fossa nasal sangrante até a rinofaringe, encher o balão com água destilada até ancorá-la nas coanas e/ou rinofaringe. Tracionamos e fixamos a sonda anteriormente e preenchemos a cavidade nasal com gaze. Em ambas as técnicas é necessário cuidado com a columela e asa nasal, pois a pressão exercida pelo tampão anteroposterior tracionado causa isquemia e necrosa esta região.
Assim como no tamponamento anterior, diversos balões industrializados foram desenvolvidos para realizar o tamponamento posterior, a maioria apresenta dois balões, um anterior para preencher a cavidade nasal e outro posterior para preencher a rinofaringe, que podem ser utilizados com eficácia semelhante aos tradicionais, porém com custo maior(5,6). Mesmo assim, vale a pena ressaltar que os tamponamentos nasais posteriores não são muito eficazes, além da necessidade de manter 48 a 72 horas de tamponamento. Sua taxa de insucesso pode chegar até 52%(10). Um dos motivos pode ser a localização destes sangramentos posteriores. Thornton identificou 81% dos sangramentos posterior com endoscopia e anestesia geral: 80% destes se localizavam na parede lateral e apenas 20% no septo nasal. E dos 80% da parede lateral, os pontos sangrantes estavam ou na parede lateral da concha ou na parede lateral do meato, tanto médio como inferior. Ou seja, na grande maioria das vezes, o ponto sangrante está em locais em que o tampão não consegue exercer pressão direta(11). Além disso, o tamponamento nasal pode gerar uma série de complicações: dor, disfagia, ulcerações, necrose alar, columelar ou palatal, perfurações septais, infecções, sinéquias, hipóxia/hipoxemia, apneia, arritmias, infarto agudo do miocárdio e até morte. A síndrome do choque tóxico é uma das possíveis complicações e se apresenta com febre, vômitos, diarreia, hipotensão e rash cutâneo secundário à produção de toxina TSST-1 pelo Staphylococcus aureus. Devido às possíveis complicações, os pacientes submetidos ao tamponamento ântero-posterior devem ser hospitalizados com um mínimo de monitorização (oxímetro de pulso) e possível suplementação de oxigênio(2,5,10).
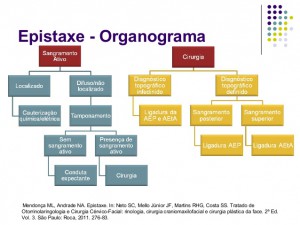
Ligaduras arteriais Historicamente, as ligaduras arteriais têm indicação nas epistaxes graves (posteriores) que falham ao tratamento clínico (tamponamento ântero-posterior). Diversas técnicas foram descritas, desde a ligadura da artéria carótida externa por Hyde, em 1925, passando pela ligadura da artéria maxilar e chegando à artéria esfenopalatina, com a abordagem microscópica via antrostomia média de Prades, em 1977, a transnasal microscópica de Stamm, em 1985, até a transnasal endoscópica de Budrovich e Saetti, em 1992(12).
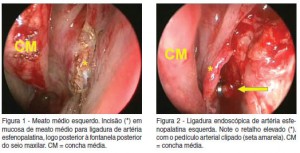
Atualmente, já é consenso que a ligadura endoscópica é o melhor método cirúrgico para epistaxe posterior, pois a oclusão é feita no ponto mais distal possível da vascularização nasal, evitando-se ressangramentos pela circulação colateral. Além disso, o uso do endoscópio nasal rígido permite mínima dissecção com melhor visualização, gerando menor morbidade. Complementando, a técnica apresenta inúmeras séries descritas com taxas de sucesso acima de 90% e ausência de complicações graves(1-8,10-12). Além dos critérios médicos, a ligadura endoscópica leva vantagem inclusive quando consideramos os custos associados à internação. Os pacientes com epistaxe grave manejados clinicamente custam mais caro devido ao maior tempo de internação. Nos casos de falha do tamponamento ântero-posterior, adicionam- se aos custos do manejo clínico os custos cirúrgicos. O paciente com epistaxe grave tratado cirurgicamente custa menos, pois a eficácia é maior e o tempo de internação bem menor(10). Considerando que o tamponamento ântero-posterior apresenta baixa eficácia, risco de complicações graves necessidade de monitorização hospitalar e internações prolongadas com maiores custos hospitalares e considerando que a ligadura endoscópica é mais segura e mais eficaz que as outras técnicas, inclusive o tamponamento ântero-posterior, diversos autores advogam o uso da ligadura endoscópica da artéria esfenopalatina como a primeira opção no tratamento da epistaxe grave(1-3,5-8,10-13), inclusive em coagulopatias(14). Na prática, quando o paciente apresenta sangramento posterior, realizamos o tamponamento ântero–posterior com sonda Foley® apenas para estancar a hemorragia e levamos o paciente à sala cirúrgica para ser anestesiado e submetido à ligadura arterial. Esta conduta só não é adotada quando o paciente apresenta más condições clínicas, em que a anestesia geral seja contraindicada(7). A ligadura arterial pode envolver a artéria esfenopalatina e/ou a artéria etmoidal anterior(7,12). Basicamente, pacientes com sangramentos posteriores são beneficiados com a ligadura da artéria esfenopalatina. A ligadura da artéria etmoidal anterior tem papel importante nos traumas faciais. Seu sucesso quando associada a ligadura da artéria esfenopalatina é alta, portanto recomendamos a ligadura da artéria etmoidal anterior sempre associada a da artéria esfenopalatina. As possíveis indicações para ligadura das artérias esfenopalatina e etmoidal anterior combinadas são: sangramento de origem superior, sangramento de origem indefinida e pacientes em mau estado geral(12). A ligadura da artéria etmoidal posterior não deve ser realizada, pela proximidade com o nervo óptico e ausência em alguns pacientes, o que aumenta o risco de amaurose. A ligadura da artéria esfenopalatina é feita sob anestesia geral, com uso do endoscópio nasal rígido, em decúbito dorsal horizontal, com cabeceira levemente elevada. Realiza-se vasoconstricção com cotonoides embebidos em adrenalina 1:1.000 e infiltração da mucosa do meato médio com solução de adrenalina 1:100.000. Palpa-se a fontanela posterior até identificação do osso palatino, em que será feita uma incisão vertical para dissecção do flap mucoperiosteal. A dissecção é feita posteriormente até encontrar a crista etmoidal e o forame esfenopalatino. Então, devemos tomar um cuidado especial em identificar todos os possíveis ramos oriundos do forame esfenopalatino. As artérias devem ser coaguladas e seccionadas, para evitar recanalização. Pode-se utilizar clips vasculares, mas não se recomenda a utilização apenas dos clips, sem a eletrocauterização, já que o uso isolado dos clips está associado a maior índice de falhas e menor proporção de tempo livre de reintervenção quando comparado ao uso da eletrocauterização(12,13). A ligadura da artéria etmoidal anterior deve ser realizada por via externa, já que a ligadura endoscópica da artéria etmoidal anterior é tecnicamente viável em apenas 20% dos casos(15). A abordagem via externa requer incisão de Lynch de cerca de 2 a 3 cm no canto medial do olho. Esse acesso pode diminuir ao mínimo utilizando-se o endoscópio pela incisão para localização da artéria etmoidal anterior. Após incisão na pele e periósteo é feito o descolamento subperiosteal até a sutura frontonasal. Introduz-se endoscópio nasal rígido de 0 grau e continua-se o descolamento subperiosteal sobre a crista lacrimal. A artéria etmoidal anterior situa-se 24 mm posterior à crista lacrimal. Depois de identificada a artéria, realiza-se eletrocoagulação com cautério bipolar(16).
Embolização A embolização para epistaxe grave foi descrita pela primeira vez em 1974. Durante este procedimento a artéria maxilar é canulada e constrastada para demonstrar o ponto sangrante, para posterior embolização(6). Seu sucesso pode chegar até a 96%, mas suas complicações são potencialmente mais graves e atingem de 17% a 27% dos casos. As complicações podem ser transitórias, como: dor facial, cefaleia, edema facial, confusão mental e parestesias. Ou maiores, como: necrose, amaurose, paralisia facial periférica, hemiplegia, acidente vascular cerebral e morte(5,12). Dos pacientes, 13% podem ressangrar em até seis semanas, enquanto que outros 14% ressangram após longo acompanhamento(6). É uma alternativa interessante para pacientes com epistaxe grave e contraindicação para anestesia geral. |
| Bibliografia |
| 1. Santos RP, Leonhardt FD, Ferri RG, Gregório LC. Ligadura endoscópica endonasal da artéria esfenopalatina para epistaxe severa. Rev Bras Otorrinolaringol 2002; 68:511-4. 2. Gifford TO, Orlandi RR. Epistaxis. Otolaryngol Clin N Am 2008; 41:525-36. 3. Schlosser RJ. Epistaxis. NEJM 2009; 360:784-9. 4. Andrade JS, Albuquerque AM, Matos RC, Godofredo VR, Penido NO. Profile of Otorhinolaryngology emergency unit care in a high complexity public hospital. Braz J Otorhinolaryngol. 2013; 79(3): 312-6. 5. Tan LK, Calhoun KH. Epistaxis. Med Clin North Am 1999; 83: 43-56. 6. Douglas R, Wormald PJ. Update on epistaxes. Curr Opin Otlaryngol Head Neck Surg 2007; 15: 180-3. 7. SaraceniNeto P, Nunes LM, Gregório LC, Santos RP, Kosugi EM. Surgical treatment of severe epistaxis: an eleven-year experience. Braz J Otorhinolaryngol. 2013; 79(1):59-64. 8. Pádua FG, Voegels RL. Severe posterior epistaxes – endoscopic surgical anatomy. Laryngoscope 2008; 118:156-61. 9. Chiu T, Dunn JS. An anatomical study of the arteries of the anterior nasal septum. Otolaryngol Head Neck Surg 2006; 134:33-6. 10. Klotz DA, Winkle MR, Richmon J, Hengerer AS. Surgical management of posterior epistaxes: a changing paradigm. Laryngoscope 2002; 112:1577-82. 11. Thornton MA, Mahesh BN, Lang J. Posterior epistaxes: identification of common bleeding sites. Laryngoscope 2005; 115:588-90. 12. Kumar S, Shetty A, Rockey J, Nilssen E. Contemporary surgical treatment of epistaxis. What is the evidence for sphenopalatine artery ligation? Clin Otolaryngol 2003; 28:360-3. 13. Nouraei SAR, Maani T, Hajioff D, Saleh HA, Mackay IS. Outcome of endoscopic shpenopalatine artery occlusion for intractable epistaxis: a 10-year experience. Laryngoscope 2007; 117:1452-6. 14. Shah AG, Stachler RJ, Krouse JH. Endoscopic ligation of the sphenopalatine artery as a primary management of severe posterior epistaxis in patients with coagulopathy. Ent J 2005; 84:296-7,306. 15. Floreani SR, Nair SB, Switajewski MC, Wormald PJ. Endoscopic anterior ethmoidal artery ligation: a cadaver study. Laryngoscope 2006; 116:1263-7. 16. Douglas SA, Gupta D. Endoscopic assisted external approach anterior ethmoidal artery ligation for the management of epistaxis. J Laryngol Otol 2003; 117:132-3. |
http://www.moreirajr.com.br/revistas.asp?fase=r003&id_materia=5933